美国首例“无子宫女性”成功诞下婴儿:子宫移植手术更为成熟,不孕女性有望完成生命传递
2016 年 9 月,一位年轻的女性在美国贝勒大学达拉斯医学中心(Baylor University Medical Center at Dallas)接受了子宫移植手术,就在上个月,这名女性成功的诞下一名健康的婴儿,作为美国首例先天子宫因素绝对不孕症患者成功生产的案例,这标志着子宫移植临床经验的成熟,也为无数无法生育的女性带来新生命的希望。
这不仅是器官移植手术成功的里程碑,也为无数无法生育的女性奏响了生命的新篇章。成为母亲,本应是每一位女性可以选择的权利和荣耀,但很多人因为先天子宫功能缺陷,或是因为癌症、疾病而不得不摘除子宫,残忍的剥夺了她们给予新生命的可能,据估计,在美国约有 5 万名女性正在经历这种痛苦。
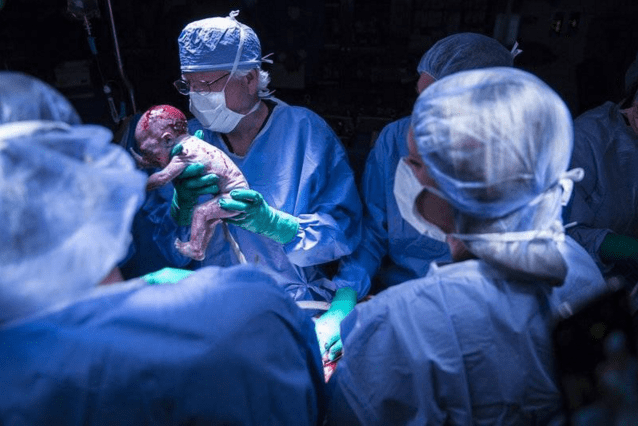
图 | 新生儿和母亲的第一次见面(接生医生 Robert T. Gunby Jr 抱着婴儿)
去年,美国贝勒大学开展了该项临床试验,在完成子宫移植手术后,该团队领导者 Giuliano Testa 在接受采访时说道,除非移植的子宫可以孕育健康的婴儿,否则都不能称作是该项手术的成功。
尽管曾经经历过大大小小的各种器官移植手术,但这一次子宫移植手术后,患者孕期的等待让 Testa 感到激动又折磨。
“为了这一刻,我们准备了太久太久了”,参与这项临床试验的妇产科医生,同时也是子宫移植手术的外科医生 Liza Johannesson 说到,“当孩子诞生的那一刻,现场所有人眼噙热泪。”
美国首例成功的子宫移植手术
目前,该项子宫移植临床试验仍在贝勒大学达拉斯医疗中心开展,已经有 8 位女性接受了子宫移植手术,初期预计将共有 10 名受试者参与,已经完成的受试者中另有 1 名已经怀孕(子宫来源于活体),2 名正在准备受孕(其中一个子宫来源于死亡供体),其他 4 名患者手术失败已摘除移植的子宫,而今天我们谈到的这位幸运的新晋母亲就是其中的第四位受试者。

参与这项临床试验的女性多有因子宫因素的绝对不孕(absolute uterine factor infertility , AUI),大多数患有苗勒管发育不全(Mayer-Rokitansky-Küster-Hauser syndrome, MRKH)。苗勒管发育不全是一类由苗勒管发育过程中变异而出现的先天性畸形,它导致子宫丧失、阴道上部发育不全,这意味着患病的女性将丧失亲自孕育生命的机会,只能通过收养或代孕成为一名养育孩子的母亲。
但不曾经历,你绝对不会知道成为一名母亲、亲自孕育生命,对于一些女性来说是一种多么热切的渴望。
整个移植手术持续了一天,分为两部分。首先移植团队从供体上摘取子宫,手术时间大约持续了 5 个小时,随后团队将鲜活的子宫移植到受体上,手术同样花费了大约 5 个小时,这一例器官移植是活体捐赠,来自于达拉斯地区一名 36 岁的护士。

图 | 此次子宫移植临床试验的领导者 Giuliano Testa
与其他的器官移植不同,Testa 并没有让这位接受子宫移植的女性有一个稍长时间的恢复期(一般为一年),而是选择在几个月后就开始受孕,他认为这名女性足够年轻且健康,过长时间的等待只能增加受试者更多无谓的免疫排斥反应。
但同样由于较短的恢复期,足月(40 周)生产的婴儿很可能对子宫造成巨大的压力,进而给产妇和婴儿带来危险,因此医疗团队选择在一个较早的时间(一般在 32-36 周)采取剖腹产迎接新生命的到来。

剖腹产的这一天,团队中几乎每一个人都到达了现场,婴儿用洪亮的啼哭声完成了他和这个世界的第一次对话,现场项目的每个参与者都激动到难以自持。“我做过无数场器官移植手术,而这一次真的不一样”,Testa 说到,“我完全低估了子宫移植手术对一名女性的意义,这让我感受到了语言无法形容的东西。”
陌生人的礼物
这名婴儿的诞生,不仅有专业医疗团队的保驾护航,更是因为另一位伟大女性的无私奉献,而她就是子宫的捐献者 Taylor Siler,一名 36 岁的专业护士,两名男孩的母亲。
相比接受子宫的女性患者(因涉及隐私,无法获取患者信息),Siler 承担了更多的风险—手术更为复杂,取出的组织更多。曾经她也在选择是否成为一名母亲上游移不定,而当孩子靠近她臂弯的那一刻,她知道,她的“生命不一样了”。

图 | 父亲轻抚新生儿
有了两个孩子,Siler 和她的丈夫感到生活的圆满,但她想帮助其他女性实现“母亲梦”,“如果我可以帮助其他人完成做母亲的选择,那真的是太棒了”。当她从医院获知移植了她子宫的女性成功的诞下婴儿时,她激动的流下泪来。
而这样无私的捐献者并不只有 Siler 一位,贝勒大学医学中心称,已经有 70 名女性表达了希望捐赠子宫的意愿。在目前的临床试验中,供体接受者年龄集中在 20-35 岁,供体集中在 30-60 岁。
事实上,世界上首例子宫移植手术早在 2012 年 9 月就已在瑞典哥德堡的萨尔格伦斯卡大学医院(Sahlgrenska University Hospita)成功完成,从 2014 年起共有 8 名婴儿诞生,而美国贝勒大学的这次临床试验,算得上是对前人试验的一个“复制”。

图 | 瑞典的子宫移植团队
然而,同时参与了这两项临床试验的外科医生 Liza Johannesso 却认为这不单单是一种重复,甚至说这一次的更为重要,因为后者证明子宫移植手术的成功不仅限制在瑞士,更可能在这个世界上的任何地方完成,这意味着子宫移植手术技术的成熟和完善。
2016 年 2 月,美国克利夫兰诊所(Cleveland Clinic)同样开展了子宫移植临床试验,但移植两周后由于感染造成危及生命的出血,最终不得不将移植的器官摘除,最终试验以失败告终。

瑞典手术团队人员接受采访
但移植手术的完成并不意味着可以成功受孕,由于接受者的卵巢和子宫并不是连通的(受试者卵巢功能正常),受试者仍旧需要接受体外受精胚胎移植。
同时,由于异体移植带来持续的免疫排斥反应,子宫移植只是暂时的,在成功孕育 1-2 个孩子后,子宫会被再次移除。
不仅如此,昂贵的手术费用更是让人难以承担,据 Testa 估计整个手术大约需要 50 万美元,目前初期的 10 例临床试验将是免费的,而他也将积极争取社会捐助,使更多人有机会完成子宫移植。

图 | 父与子
既然子宫移植如此困难重重,为什么不选择代孕或收养呢?很多人难免抱有这种疑问,但不经历没人会懂得,不孕可能对一个人的身心健康产生巨大而深远的影响,子宫移植孕育生命不仅仅是对代孕和收养的取代,更是将做母亲的权利和选择交还到女性手中。
如果说肾脏移植、心脏移植是帮助患者延续生活品质,那么子宫移植完成的是生命的延续,更是希望的传递。一个小生命的诞生,凝聚了科学的力量,更是人与人之间的信任与希冀。
感谢两位伟大的母亲,一位无私,一位无畏。
 此主题相关图片如下:1.png
此主题相关图片如下:1.png